Alterações no eletrocardiograma de atletas
As alterações eletrocardiográficas nos atletas geralmente refletem a remodelação estrutural e elétrica benigna do coração como uma adaptação ao treinamento físico regular (coração do atleta) 1 2.
Mas, em casos raros, as alterações do eletrocardiograma de um atleta podem ser uma expressão de uma doença cardíaca subjacente, colocando o atleta em risco de morte cardíaca súbita durante o esporte 2 c.
Portanto, é essencial definir corretamente as alterações do eletrocardiograma resultantes do treinamento físico intensivo e aquelas potencialmente associadas ao aumento do risco cardiovascular.
A capacidade de identificar uma alteração sugestiva de doença cardíaca subjacente associada à morte súbita cardíaca no eletrocardiograma de 12 derivações é baseada em uma boa compreensão das características normais do eletrocardiograma em atletas 1 c.
Morte súbita cardíaca em atletas
A morte súbita de origem cardiovascular é a principal causa de mortalidade nos atletas durante o esporte e o exercício 1 3 4.
A maioria das condições associadas a um risco aumentado de morte súbita cardíaca são sugeridas ou identificadas por alterações em um eletrocardiograma de 12 derivações em repouso 3.
Seja utilizado para a avaliação dos sintomas cardiovasculares, histórico familiar de doença cardíaca hereditária ou morte súbita prematura, ou para a triagem de atletas assintomáticos, a interpretação do ECG é uma habilidade essencial para todos os médicos envolvidos no cuidado cardiovascular de atletas.
Um eletrocardiograma aumenta a capacidade de detectar condições cardiovasculares subjacentes que podem aumentar o risco de morte cardíaca súbita. Na maioria dos países, há escassez de médicos com experiência na interpretação do eletrocardiograma de um atleta.
Achados normais do ECG nos atletas
Artigo relacionado: Achados eletrocardiográficos normais em atletas.
Estas alterações no ECG relacionadas ao treinamento são adaptações fisiológicas ao exercício regular, consideradas variantes normais em atletas, e não requerem avaliação adicional em atletas assintomáticos sem histórico familiar significativo 1 3:
Mais informação em: Achados eletrocardiográficos normais em atletas.
Inversão anormal da onda T
Artigos relacionados: Hipertrofia do ventrículo esquerdo no ECG, CAVD no ECG.
A presença de uma inversão da onda T ≥1 mm em dois ou mais derivações contíguos (excluindo as derivações aVR, III e V1) em um território anterior, lateral, inferolateral ou inferior é anormal e deve estimular uma avaliação adicional para doenças cardíacas estruturais subjacentes 3.
As exceções normais incluem a inversão da onda T confinada às derivações V1-V4 em atletas negros quando é precedida pela elevação do ponto J ou segmento ST, e a inversão da onda T nas derivações V1-V3 em atletas com menos de 16 anos de idade (padrão de onda T juvenil) 3.
Inversão da onda T nas derivações laterais ou inferolaterais
A inversão da onda T nas derivações laterais ou inferolaterais está freqüentemente associada à presença de cardiomiopatia quiescente em uma proporção significativa de atletas 3 5.
Este achado eletrocardiográfico deve levar a uma investigação completa com um ecocardiograma ou ressonância magnética cardíaca para excluir a cardiomiopatia 6.
O teste de esforço e o holter de 24 horas também devem ser considerados na avaliação da inversão lateral ou inferolateral da onda T. A presença de taquicardia ventricular durante o exercício ou holter pode apoiar a suspeita de cardiomiopatia hipertrófica e também é útil na estratificação de risco 3.
Inversão da onda T nas derivações anteriores
A inversão da onda T nas derivações anteriores é uma variante normal em atletas adolescentes assintomáticos com menos de 16 anos de idade, em atletas negros quando é precedida por elevação de ponto J e elevação convexa do segmento ST, e em alguns atletas de resistência 3.
Entretanto, a inversão da onda T nas derivações V1, V2 ou V3 também é um padrão reconhecido em pacientes com cardiomiopatia arritmogênica do ventrículo direito (CAVD) e raramente com cardiomiopatia hipertrófica 3.
Na maioria dos atletas não negros com 16 anos ou mais, a inversão da onda T nas derivações anteriores além da derivação V2 deve provocar uma avaliação adicional, dada a possível sobreposição com CAVD.
A presença simultânea de elevação do ponto J, elevação do segmento ST ou ondas T bifásicas representa mais provavelmente o coração do atleta, enquanto que a ausência de elevação do ponto J ou um segmento ST coexistente deprimido é mais preocupante para CAVD.
Outros achados do eletrocardiograma sugestivos de CAVD incluem baixas voltagens das derivações periféricas, upstroke prolongado da onda S, ectopia ventricular com morfologia de bloqueio do ramo esquerdo, e ondas epsilon.
Uma combinação de testes é necessária para diagnosticar a CAVD, incluindo ecocardiografia, ressonância magnética cardíaca, holter ECG e teste de esforço.
Inversão da onda T nas derivações inferiores
O significado da inversão da onda T limitada às derivações inferiores é desconhecido.
No entanto, este achado não pode ser atribuído à remodelação fisiológica e, portanto, merece uma investigação mais aprofundada com pelo menos um ecocardiograma 3.
Mais informação em: Hipertrofia do ventrículo esquerdo no ECG, CAVD no ECG.
Depressão do segmento ST
Artigo relacionado: Alterações do segmento ST.
A depressão do segmento ST é comum entre pacientes com cardiomiopatia, mas não é uma característica do treinamento atlético 3.
A depressão do segmento ST maior que 0,05 mV (0,5 mm) em duas ou mais derivações deve ser considerada um achado anormal que requer avaliação definitiva para doença cardíaca estrutural subjacente 6.
A ecocardiografia é a avaliação mínima para atletas com depressão do segmento ST para investigar a cardiomiopatia subjacente 3.
A ressonância magnética cardíaca deve ser considerada com base nos achados ecocardiográficos ou na suspeita clínica 3.
Mais informação em: Alterações do segmento ST.
Ondas Q anormais
Artigo relacionado: A onda Q.
Várias condições patológicas, tais como cardiomiopatia hipertrófica, cardiomiopatia arritmogênica do ventrículo direito, doenças infiltrativas do miocárdio, vias acessórias e infarto transmural do miocárdio, podem causar o desenvolvimento de ondas Q exageradas (profundas ou largas) ou ondas Q inesperadas nas derivações atípicas 3.
Ondas Q patológicas foram observadas em aproximadamente 1-2% de todos os atletas, e podem ser maiores em homens e atletas negros 6.
Para atletas assintomáticos, as ondas Q patológicas foram previamente definidas como >3 mm de profundidade ou >40 ms de duração em duas ou mais derivações. Na prática, porém, este critério é uma fonte comum de resultados de eletrocardiograma falso-positivo.
As ondas Q patológicas nos atletas são atualmente definidas como uma relação Q/R ≥0.25 (25%) ou ≥40 ms de duração em duas ou mais derivações contíguas (exceto derivações III e aVR) 3.
Um ECG com ondas Q patológicas deve ser cuidadosamente examinado para a possibilidade de uma via acessória.
A persistência de ondas Q patológicas em duas ou mais derivações contíguas justifica uma investigação mais profunda com ecocardiografia ou ressonância magnética cardíaca para excluir a cardiomiopatia.
Se o ecocardiograma ou a ressonância magnética cardíaca estiverem normais e não houver outros achados clínicos preocupantes ou anormalidades no eletrocardiograma, geralmente não são necessários mais testes 3.
Em atletas com mais de 30 anos com suspeita de infarto do miocárdio prévio ou fatores de risco de doença cardíaca isquêmica, o teste de esforço pode ser justificado 3.
Mais informação em: A onda Q.
Bloqueio completo do ramo esquerdo
Artigo relacionado: Bloqueio do ramo esquerdo.
O bloqueio do ramo esquerdo é encontrado em menos de 1 em 1000 atletas, mas é comum em pacientes com cardiomiopatia e cardiopatia isquêmica 6.
Portanto, o bloqueio completo do ramo esquerdo deve ser sempre considerado um achado anormal e requer uma avaliação minuciosa para descartar um distúrbio cardíaco patológico.
Atletas com bloqueio completo do ramo esquerdo requerem uma investigação completa da doença miocárdica, incluindo ecocardiografia e ressonância magnética cardíaca com estudo de perfusão 3.
Mais informação em: Bloqueio do ramo esquerdo.
Pré-excitação ventricular
Artigo relacionado: Síndromes de pré-excitação.
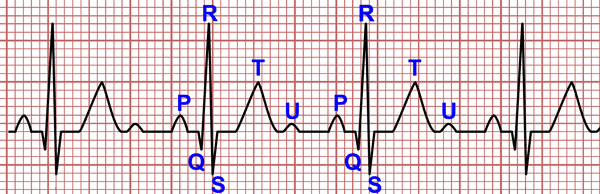
A pré-excitação ventricular é evidente no eletrocardiograma como o padrão de Wolf-Parkinson-White, definido como um intervalo PR inferior a 120 ms, a presença de uma onda delta (deflexão inicial do QRS) e uma duração do QRS superior a 120 ms.
O padrão de Wolf-Parkinson-White ocorre em até 1 em 250 atletas. A presença de uma via acessória pode predispor um atleta à morte súbita porque a rápida condução da fibrilação atrial através da via acessória pode levar à fibrilação ventricular.
Um intervalo PR curto isolado sem um QRS alargado ou onda delta em um atleta assintomático não deve ser considerado para avaliação posterior 3.
A pré-excitação intermitente durante o ritmo sinusal em um ECG de repouso, ou a perda completa da pré-excitação a frequências cardíacas altas durante um teste de estresse, sugere uma via acessória de baixo risco 3.
O ecocardiograma também deve ser considerado devido à associação da síndrome Wolf-Parkinson-White com a anomalia de Ebstein e cardiomiopatia.
Se os testes não invasivos não puderem confirmar uma via de baixo risco ou forem inconclusivos, um estudo eletrofisiológico deve ser considerado.
Mais informação em: Síndromes de pré-excitação.
Intervalo QT prolongado
A síndrome do QT longo congênito é uma síndrome de arritmia ventricular geneticamente mediada potencialmente letal, cuja característica eletrocardiográfica é o prolongamento do intervalo QT.
Recomenda-se que atletas masculinos com um QTc maior ou igual a 470 ms e atletas femininos com um QTc maior ou igual a 480 ms passem por uma avaliação adicional para a síndrome do QT longo para equilibrar melhor os resultados falsos positivos e falsos negativos 3.
Padrão de Brugada tipo 1
Artigo relacionado: Síndrome de Brugada.
A síndrome de Brugada é caracterizada pelo característico padrão Brugada no eletrocardiograma, consistindo de um padrão rSr', elevação do segmento ST ≥2 mm e inversão da porção terminal da onda T em uma ou mais derivações precordiais V1, V2, localizados no 2º, 3º ou 4º espaço intercostal 7.
Embora existam três tipos de padrão Brugada, atualmente apenas o padrão Brugada tipo 1 é considerado diagnóstico 7.
A elevação côncava do segmento ST no padrão Brugada tipo 1 resulta em uma r' larga e deve ser diferenciada da elevação do segmento ST de repolarização precoce em um atleta.
O padrão eletrocardiográfico da Brugada tipo 1 deve ser investigado independentemente dos sintomas 3.
Mais informação em: Síndrome de Brugada.
Bradicardia sinusal grave ou bloqueio AV de primeiro grau
A bradicardia sinusal e alongamento moderado do intervalo PR (200 a 399 ms) são achados conhecidos do condicionamento esportivo.
Embora um ritmo cardíaco em repouso ≤30 bpm ou um intervalo PR ≥400 ms possa ser normal em um atleta bem treinado, um teste de esforçoou um holter de 24 horas podem ser indicados 3.
Bloqueio atrioventricular de alto grau
Artigo relacionado: Bloqueio AV de segundo grau, Bloqueio AV completo.
O bloqueio AV de segundo grau tipo Mobitz II e o bloqueio AV de terceiro grau são achados anormais em atletas.
Se for detectado um bloqueio AV de segundo grau tipo II ou bloqueio AV completo, uma avaliação adicional inclui um ecocardiograma, monitor eletrocardiográfico ambulatorial e teste de estresse. O encaminhamento a um eletrofisiologista é essencial 3.
Mais informação em: Bloqueio AV de segundo grau, Bloqueio AV completo.
Numerosas extrassístoles ventriculares
Artigo relacionado: Extrassístoles ventriculares.
Duas ou mais extrassístoles ventriculares ventriculares são raras e estão presentes em menos de 1% dos eletrocardiogramas nos atletas.
Embora as extrassístoles ventriculares numerosas sejam geralmente benignas, sua presença pode ser um sinal de doença cardíaca subjacente 3.
As extrassístoles ventriculares originárias do trato de saída do ventrículo direito (padrão de bloqueio do ramo esquerdo e complexos QRS predominantemente positivos nas derivações inferiores) são consideradas especialmente benignas quando associadas a um eletrocardiograma normal; entretanto, esta morfologia das extrassístoles ventriculares também pode estar presente em pacientes com cardiomiopatia arritmogênica do ventrículo direito precoce, especialmente quando o complexo QRS excede os 160 ms 3.
Portanto, o achado de dois ou mais extrassístoles ventriculares em um ECG deve levar a uma avaliação mais extensa para excluir doenças cardíacas estruturais subjacentes.
No mínimo, um monitor holter ambulatorial, um ecocardiograma e um teste de esforço devem ser realizados para excluir arritmias ventriculares complexas.
Se o holter e o ecocardiograma forem normais e as extrassístoles ventriculares desaparecerem com o exercício, não é recomendada mais nenhuma avaliação para um atleta assintomático.
Em atletas com extrassístoles ventriculares ≥2000 em 24 horas ou com episódios de taquicardia ventricular não-sustentada, ou com uma carga crescente de ectopia durante um teste de esforço, deve ser realizada uma avaliação adicional com ressonância magnética cardíaca com contraste e um estudo electrofisiológico 3.
Mais informação em: Extrassístoles ventriculares.
Taquiarritmias supraventriculares
Artigos relacionados: Taquicardias supraventriculares, Fibrilação atrial, Flutter atrial.
A taquicardia sinusal é a taquiarritmia atrial mais comum nos atletas, mas é muito raramente devida a doenças cardíacas intrínsecas.
As taquicardias supraventriculares (TSV), a fibrilação atrial e o flutter atrial raramente são vistos num ECG em repouso em atletas e requerem investigação 3.
As taquiarritmias supraventriculares raramente ameaçam a vida, mas podem estar associadas a outras condições que podem levar à morte cardíaca súbita, tais como síndrome do QT longo, síndrome de Wolf-Parkinson-White, síndrome de Brugada, miocardite, cardiopatias congênitas e cardiomiopatias.
Nestes pacientes, deve ser realizado um ecocardiograma, um holter ECG e um teste de esforço 3.
O encaminhamento para um electrofisiologista para consideração do estudo electrofisiológico e da ablação pode ser indicado.
Se for detectada fibrilação o flutter atrial, deve ser realizado um ecocardiograma para avaliar a doença cardíaca estrutural e considerar a anticoagulação baseada no escore CHA2DS2-VASc 3.
Mais informação em: Taquicardias supraventriculares, Fibrilação atrial, Flutter atrial.
Arritmias ventriculares
Artigo relacionado: Arritmias ventriculares.
Os pares ventriculares e as taquicardias ventriculares não sustentadas sempre requerem investigação, pois podem ser um marcador de patologia cardíaca subjacente ou levar a taquicardia ventricular sustentada que pode causar morte cardíaca súbita.
Se forem observadas arritmias ventriculares, a avaliação deve incluir um histórico familiar completo, um ecocardiograma para avaliar a presença de doença cardíaca estrutural, uma ressonância magnética cardíaca para avaliar a presença de CAVD ou outras cardiomiopatias, um holter ECG e um teste de esforço 3.
Dependendo dos resultados, poderá ser necessária uma avaliação adicional, incluindo estudo eletrofisiológico ou testes genéticos 3.
Mais informação em: Arritmias ventriculares.
Considerações para atletas com mais de 30 anos de idade
Em atletas maiores de 30 anos, a cardiopatia isquêmica é a causa mais comum de morte cardíaca súbita.
Além disso, atletas mais velhos podem estar menos em forma do que estavam há 20-30 anos, o que aumenta a probabilidade de cardiopatia isquêmica subjacente.
Embora o ECG em repouso tenha uma baixa sensibilidade a cardiopatia isquêmica, alguns padrões do eletrocardiograma podem sugerir doenças coronárias subjacentes, tais como inversão da onda T, ondas Q patológicas, depressão do segmento ST, bloqueio do ramo esquerdo ou direito, progressão anormal da onda R, bloqueios divisionais esquerdos e fibrilação atrial 3.
O papel principal de um ECG de repouso em atletas de idade avançada é identificar atletas que possam estar em risco elevado de doença arterial coronariana e justificar testes adicionais.
Os testes iniciais devem incluir um teste de esforço, um ecocardiograma de repouso e uma avaliação dos fatores de risco tradicionais para cardiopatia isquêmica 3.
Referências
- 1. Drezner JA, Fischbach P, Froelicher V et al. Normal electrocardiographic findings: recognising physiological adaptations in athletes. Normal electrocardiographic findings: recognising physiological adaptations in athletes. Br J Sports Med. 2013; 47: 125-136. doi: 10.1136/bjsports-2012-092068.
- 2. Corrado D, Biffi A, Basso C, et al. 12-lead ECG in the athlete: physiological versus pathological abnormalities. Br J Sports Med. 2009; 43: 669-676. doi: 10.1136/bjsm.2008.054759.
- c. Ghorayeb N, Stein R et al. Atualização da Diretriz em Cardiologia do Esporte e do Exercício da Sociedade Brasileira de Cardiologia e da Sociedade Brasileira de Medicina do Exercício e Esporte. Arq. Bras. Cardiol. 2019. 112(3). doi: 10.5935/abc.20190048.
- 3. Sharma S, Drezner JA, Baggish A. International recommendations for electrocardiographic interpretation in athletes. Eur Heart J. 2018. Apr;39(16): 1466–1480. doi: 10.1093/eurheartj/ehw631.
- 4. Harmon KG , Asif IM, Klossner D, Drezner JA. Incidence of sudden cardiac death in national collegiate athletic association athletes. Circulation2011;123:1594–1600. doi: 10.1161/CIRCULATIONAHA.110.004622.
- 5. Schnell F, Riding N, et al. Recognition and significance of pathological T-wave inversions in athletes. Circulation. 2015; 131: 165–173. doi: 10.1161/CIRCULATIONAHA.114.011038.
- 6. Drezner JA, Ackerman MJ, Anderson J et al. Electrocardiographic interpretation in athletes: the ‘Seattle Criteria’. Br J Sports Med 2013; 47: 122–124. doi: 10.1136/bjsports-2012-092067.
- 7. Derval N, Sha A, Jaïs P. Definition of Early Repolarization: A Tug of War. Circulation. 2011; 124: 2185-2186. doi: 10.1161/CIRCULATIONAHA.111.064063.
Se você gostou... Compartilhe.